La medicina transfusional es la rama de la medicina que se ocupa del proceso de obtención de sangre, su análisis, tratamiento, conservación y almacenamiento para su uso posterior (transfusión de sangre o de alguno de sus componentes). Constituye un pilar fundamental para los servicios de urgencias, así para los servicios quirúrgicos. Normalmente, la obtención de la sangre se realiza en los centros de donación. El banco de sangre es una sección encargada de procesar, analizar y distribuir la sangre y sus componentes.
Las transfusiones de sangre, es decir la administración de sangre o de componentes de la sangre de una persona directamente en la circulación sanguínea de otra persona, son esenciales en los casos de politraumatismos, de cirugía mayor y en aquellos casos de pérdidas importantes de sangre. Las transfusiones de sangre también se emplean en las personas con anemia grave, que puede ser consecuencia por ejemplo, de cáncer, quimioterapia, anemia falciforme y talasemia.
Distintos organismos nacionales e internacionales dedican muchos esfuerzos para garantizar la seguridad y el abastecimiento del suministro de sangre. En particular, controlan los posibles problemas con el suministro, como la reducción del número de donantes de sangre, y el riesgo de transmisión de infecciones derivadas de una transfusión.
Este artículo proporciona una visión en cuatro aspectos clave de la medicina transfusional y de los bancos de sangre:
- Donar sangre.
- Velar por la calidad de la sangre donada.
- Verificar la compatibilidad entre donante y receptor.
- Conocer e informar acerca de los riesgos asociados al proceso de donación y al de recepción de sangre.
Banco de sangre
Donación de sangre
La donación de sangre es un acto voluntario, altruista y anónimo que constituye un servicio muy necesario para garantizar la salud de los ciudadanos. Todos los asuntos relacionados con la donación deben seguir los estándares definidos y aceptados internacionalmente.
¿Quién puede donar sangre?
Un donante de sangre debe reunir unos requisitos determinados, para no perjudicar ni su salud ni la del posible receptor. Entre estos criterios se incluyen:
- Haber cumplido los 18 años.
- Gozar de un buen estado de salud.
- Pesar como mínimo 50 Kg.
- Someterse a una historia médica y a una exploración física, antes de la donación.
La exploración física incluye la evaluación de la presión arterial, del pulso y de la temperatura, así como la realización de una prueba sencilla para detectar una posible anemia.
Para no perjudicar la salud del donante ni la del receptor, la historia clínica incluye preguntas acerca de las posibles exposiciones a enfermedades transmisibles por transfusiones, como infecciones por VIH, virus de la hepatitis B, virus de la hepatitis C, HTLV1, HTLV2, así como acerca de enfermedades parasitarias como malaria, babesiosis y enfermedad de Chagas.
Algunos motivos que impiden donar sangre incluyen:
- Consumo actual o previo de drogas de abuso por vía intravenosa.
- Infección por el virus del VIH y virus de la hepatitis.
- Haber realizado en los últimos 4 meses cualquier actividad o conducta de riesgo, que son todas aquellas acciones en las que puede existir contacto con sangre de otra persona, como el intercambio de cuchillas de afeitar, jeringuillas, cepillos de dientes; mantener relaciones sexuales sin la utilización de preservativos con nuevas parejas, etc.
- Haber realizado algún viaje fuera de Europa: esperar mínimo 28 días, y hasta 6 meses dependiendo del país que se haya visitado.
- Hemofilia.
- Después de la realización de tatuajes o perforaciones, se debe esperar al menos 4 meses.
- Embarazo. Parto o aborto recientes (esperar al menos 6 meses).
- Babesiosis, enfermedad de Chagas.
- Enfermedad de Creutzfeldt-Jakob (CJD) o familiar afectado por CJD.
- Convivencia con enfermos de hepatitis B, aunque se esté vacunado
Además, pueden existir restricciones si se está tomando algún medicamento específico; es posible que no se pueda donar sangre hasta pasar un cierto tiempo.
Si desea más información acerca de los requisitos y limitaciones para donar sangre, acceda a este enlace.
Los donantes deben comprometerse a no mentir sobre su estado de salud, para no causar daños a un posible receptor. Deben proporcionar la máxima información acerca de enfermedades pasadas anteriormente, o enfermedades a las que hayan podido resultar expuestos.
En la siguiente infografía se resume información sobre la donación de sangre:

¿Dónde se puede donar sangre?
Normalmente se puede donar sangre en los hospitales, en bancos de sangre o en unidades móviles preparadas especialmente para tal fin. Existen muchas instituciones implicadas en el proceso de obtención de sangre con fines transfusionales.
¿Con qué frecuencia se puede donar sangre y en qué cantidad?
Normalmente se extraen unos 500 mL de sangre, recogida directamente en una bolsa, por punción de una vena del antebrazo. El organismo repone el fluido perdido durante la donación en unas 24 horas, aunque la pérdida de hematíes (glóbulos rojos o eritrocitos) no se recupera hasta al cabo de unos 2 meses. Por esta razón solamente se puede donar sangre cada 2 meses. La aféresis es un tipo particular de donación de sangre en que solamente se extrae de forma selectiva uno o varios de los componentes de la sangre (hematíes, plaquetas), devolviendo el resto al donante. La separación de los componentes se realiza mediante la centrifugación de la sangre en una máquina a la que el donante está conectado, con un equipo completamente estéril y de un solo uso.
¿En qué consiste una donación autóloga de sangre?
Se trata de un tipo de donación en la que el receptor actúa como su propio donante. Antes de una intervención quirúrgica programada, bajo control médico, se extrae sangre al individuo que será conservada y almacenada a 4ºC, para poder cubrir las necesidades que puedan surgir durante el acto quirúrgico. A pesar de que este proceso conlleva unos riesgos, una donación autóloga minimiza toda una serie de riesgos vinculados a la incompatibilidad sanguínea, al recibir el receptor su propia sangre.
Se puede donar sangre hasta 72 horas antes de la cirugía. Suelen ser necesarios suplementos con hierro o con eritropoyetina, para aumentar la producción y el recuento de hematíes. La sangre que no se utiliza en el acto quirúrgico suele descartarse, aunque podría ser útil para otro receptor, siempre que se hubiera analizado adecuadamente para asegurar la compatibilidad.
El uso de la donación autóloga es variable y no todos los médicos la recomiendan; existe controversia acerca de los valores bajos de hematocrito que se detectan después de la cirugía. La decisión debe ser compartida, entre médico y paciente. Aunque no es frecuente, también existe la posibilidad de recuperar toda la sangre que se pierde durante la intervención quirúrgica, para después reincorporarla al torrente sanguíneo del individuo.
¿Cómo se trata la sangre una vez realizada la donación?
Se pueden separar los distintos componentes de la sangre, para poder transfundirlos a diferentes personas, de acuerdo a cada una de sus necesidades. Es poco frecuente que una persona necesite todos los componentes que se encuentran en la sangre.
Análisis para garantizar la seguridad de la transfusión
En el laboratorio del banco de sangre se realizan determinadas pruebas en todas las unidades de sangre donadas. Se realizan además varios cribados, para determinar el grupo ABO y el Rh sanguíneos. Entre las pruebas que se realizan se incluyen:
- Detección de anticuerpos dirigidos contra los hematíes que podrían ocasionar reacciones indeseables en el receptor, como por ejemplo, anticuerpos producidos a consecuencia de transfusiones previas o en el embarazo.
- Contaminación bacteriana en unidades donadas de plaquetas.
- Detección de infecciones, actuales o previas:
-VIH tipo 1 y VIH tipo 2.
-HTLV tipo 1 y HTLV tipo 2.
-Chikunguya
Estas infecciones pueden no detectarse si se encuentra en periodo ventana.
La Food and Drug Administration (FDA) aprobó una prueba para detectar en unidades de sangre donada la infección asociada a la enfermedad de Chagas. No se trata todavía de una prueba obligatoria aunque muchas instituciones ya la están empleando.
La evaluación de estas enfermedades infecciosas se realiza mediante la detección de anticuerpos. No obstante, se dispone actualmente de nuevas pruebas que permiten detectar el material genético del virus y son capaces de detectar el virus en las fases en que la cantidad de anticuerpos no es suficientemente elevada como para permitir su detección. Se trata de pruebas de amplificación de ácidos nucleicos que progresivamente se están implementando para la detección de hepatitis y de infección por VIH en unidades de sangre donadas.
Con el objetivo de descartar posibles falsos positivos, cualquier resultado positivo debe confirmarse con pruebas de confirmación (por duplicado). Si las pruebas de confirmación resultan negativas, se considera que el resultado del cribado inicial era realmente un falso positivo. Algunos centros descartan esas unidades de sangre, mientras que otros consideran su posible empleo.
Una vez realizadas todas las pruebas, se considera que la unidad de sangre ya está disponible para un posible receptor. La detección de alguna infección obliga a descartar automáticamente la unidad de sangre donada y se informa al donante acerca de los resultados, indicándole que no puede seguir donando sangre.
Es importante recordar que es imposible detectar ciertas enfermedades infecciosas en el momento de la donación, como por ejemplo, la malaria. Por esta razón es crucial insistir en que los donantes informen acerca de cualquier posible enfermedad infecciosa que hayan tenido o a la que crean que puedan haber resultado expuestos anteriormente.
Almacenamiento seguro de la sangre
El correcto almacenamiento de la sangre y de sus componentes es esencial.
Los hematíes: deben conservarse refrigerados durante un máximo de 42 días, o se pueden congelar hasta 10 años.
Las plaquetas: pueden almacenarse a temperatura ambiente como máximo 5 días.
El plasma: congelado rápidamente puede mantenerse congelado hasta 1 año.
El factor antihemofílico (AHF) crioprecipitado: obtenido de plasma congelado puede almacenarse congelado hasta 1 año.
Los granulocitos (tipo de leucocitos): tienen que transfundirse en las 24 horas posteriores a la donación.
Los componentes irradiados: la irradiación acorta la conservación de los concentrados de hematíes a 28 días.
Tipaje sanguíneo
Con el tipaje sanguíneo se evalúa si la sangre de una persona presenta o no ciertos antígenos en la superficie de sus hematíes. Dos de estos antígenos o identificadores de superficie son los marcadores A y B de los grupos sanguíneos. Se considera que las personas que presentan antígenos del tipo A en sus hematíes pertenecen al grupo sanguíneo A; las que tienen antígenos B, al grupo B; las que presentan ambos antígenos, A y B, al grupo AB; y las que no presentan ninguno de estos dos antígenos, al grupo O. El organismo produce anticuerpos contra los antígenos ABO de los que no dispone en sus hematíes y por esta razón tan solamente se puede recibir sangre de donantes con un determinado grupo sanguíneo.
Otro antígeno de superficie importante es el conocido como factor Rh. Si los hematíes lo presentan en su superficie, se considera que la persona es Rh+ (positiva), y contrariamente, si no lo presentan se considera que el individuo es Rh- (negativo).
La distribución de los grupos sanguíneos según indica la Cruz Roja Española en la población es la siguiente en porcentaje.
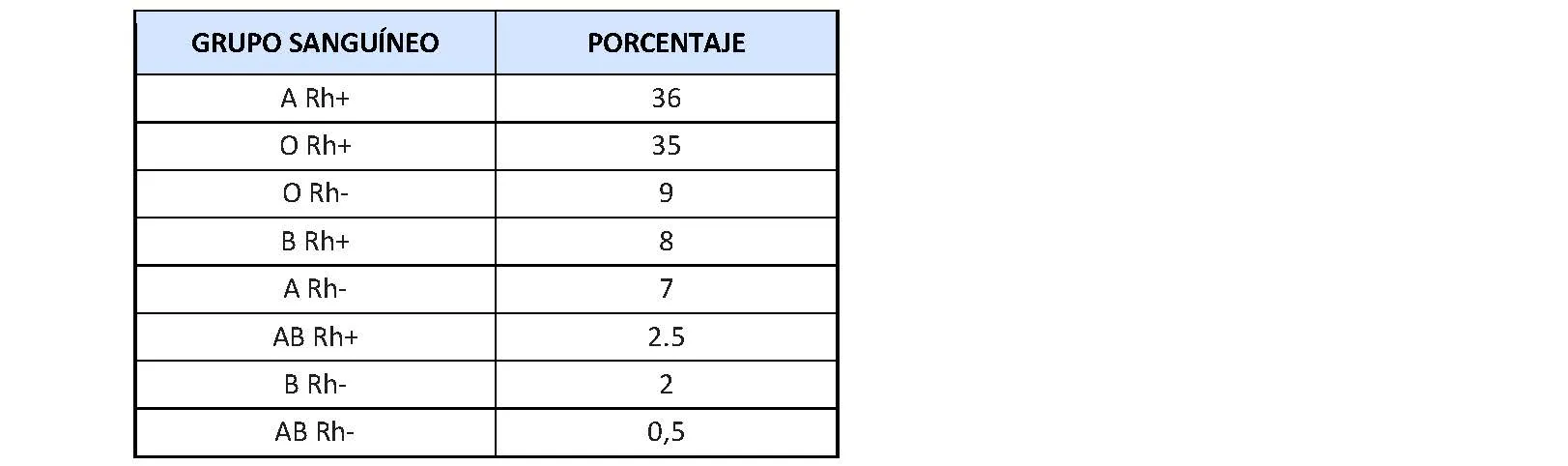
Siempre debe realizarse un tipaje sanguíneo en todas las unidades de sangre donadas. Las pruebas directas suponen la mezcla de una muestra de sangre donada con antisuero de tipo A (contiene anticuerpos frente al antígeno A) y con antisuero de tipo B (contiene anticuerpos frente al antígeno B). El grupo sanguíneo se determina en función de como se aglutinan las células entre ellas. En las pruebas indirectas, se mezcla suero de la persona evaluada con sangre conocida, ya sea de tipo A o de tipo B, y se observa la aglutinación. El grupo sanguíneo de una persona queda confirmado cuando estas pruebas son concordantes.
Se procede de manera similar con el factor Rh. Se mezcla una muestra de sangre de la persona en cuestión con un antisuero que contiene anticuerpos anti-Rh. Si se produce aglutinación se considera que el individuo es Rh-positivo; si no existe aglutinación se considera que es Rh-negativo. La evaluación del factor Rh es especialmente relevante durante el embarazo, ya que la madre y el feto podrían ser incompatibles. Si la madre es Rh-negativa y el padre Rh-positivo, el hijo podría ser Rh-positivo (tendría antígenos Rh). En consecuencia, la madre podría desarrollar anticuerpos frente al Rh que a su vez podrían destruir los hematíes del bebé. Para prevenir el desarrollo de anticuerpos Rh en mujeres Rh-negativas cuyo cónyuge es Rh-positivo, se administra a estas embarazadas una inyección de inmunoglobulina Rh durante la gestación, y nuevamente después del parto, si el recién nacido es Rh-positivo.
Pruebas de compatibilidad
Las pruebas de compatibilidad se efectúan para determinar si una determinada unidad de sangre puede ser transfundida con total seguridad a un individuo concreto. Debe realizarse el tipaje sanguíneo (ABO-Rh), un cribado de anticuerpos (para detectar posibles anticuerpos de hematíes que podrían ocasionar problemas al receptor) y pruebas cruzadas.
Existen muchos otros antígenos además de A, B y Rh aunque normalmente no se evalúa su presencia ni en la sangre del donante ni en la del receptor. Sin embargo, a consecuencia de un embarazo o de transfusiones previas, se pueden desarrollar anticuerpos frente alguno de estos otros antígenos. Por lo tanto, será muy importante que de cara a futuras transfusiones, la sangre del donante no contenga alguno de estos antígenos; en caso contrario, el receptor podría desarrollar una reacción transfusional. La presencia de tales anticuerpos se determina mediante un cribado de anticuerpos, mezclando suero del individuo estudiado con hematíes con una conformación antigénica conocida.
Las pruebas cruzadas permiten evaluar si el posible receptor presenta anticuerpos que reaccionen con las células del donante. Si se produce reacción, se deben realizar pruebas adicionales, para identificar el anticuerpo específico y localizar posteriormente unidades de sangre de donantes libres del antígeno específico del anticuerpo que presenta el posible receptor. Una vez localizada la unidad de sangre adecuada, se realizan nuevamente las pruebas, para confirmar que realmente se podrá transfundir con total seguridad.
Lo mejor es realizar una transfusión de sangre totalmente compatible con la del receptor. No obstante, en caso de emergencia, todo el mundo podría recibir sangre del tipo O. Por este razón, las personas del grupo sanguíneo O (particularmente las Rh-negativas), se consideran como donantes universales. Las personas AB Rh-positivas pueden recibir sangre de cualquier otro grupo sanguíneo y se consideran como receptores universales.
Riesgos
Actualmente se considera que no se corre riesgo alguno al donar sangre. En cada donación se emplea una aguja estéril por lo que una persona no puede resultar infectada por virus, como los de la hepatitis o el VIH, por el mero hecho de donar sangre.
Por otra parte, se realiza un cribado exhaustivo de enfermedades infecciosas en todos los donantes con la finalidad de garantizar que su estado de salud es bueno y que no desarrollarán complicaciones a consecuencia de la donación. Como mucho, el donante experimentará algunos efectos colaterales leves, como escozor en la zona de punción, y a veces mareos. Puede ser que aparezca un hematoma en la zona de la punción. Es muy raro que un donante se desmaye o presente espasmos musculares.
Sí que están descritos algunos riesgos en los receptores de transfusiones de sangre. A pesar de que existe el temor de contraer alguna enfermedad infecciosa, la sangre donada es analizada rigurosamente, para asegurar que no pueda transmitirse ninguna enfermedad. Actualmente, el riesgo de contraer una infección a consecuencia de una transfusión es extremadamente bajo (en el caso de la hepatitis B, aproximadamente 1 de cada 600.000 unidades transfundidas, y en el caso de hepatitis C o VIH aproximadamente 1 de cada 2 millones). Las incompatibilidades ABO y las reacciones transfusionales constituyen la fuente de mayor preocupación.
La incompatibilidad ABO ocurre cuando se transfunde una unidad de sangre a un receptor que presenta anticuerpos frente a los antígenos ABO de la superficie de las células del donante (por ejemplo: un receptor del grupo O recibe una unidad de hematíes del grupo A). El receptor de la transfusión podría desarrollar una reacción inmunitaria grave (incluso letal) frente a los hematíes del donante. Se pueden desarrollar además otros tipos de incompatibilidad causantes de reacciones transfusionales, ya que existen antígenos en otros elementos de la sangre como leucocitos, plaquetas o las mismas proteínas plasmáticas. El sistema inmunitario puede atacar y destruir las células del donante y esto provocaría consecuencias graves para el receptor.
Están descritos distintos tipos de reacciones transfusionales, como reacciones alérgicas y febriles. El tratamiento de las mismas dependerá del tipo de reacción y de los signos y síntomas que se presenten (por ejemplo: antihistamínicos para combatir las erupciones y aliviar el picor asociados a reacciones alérgicas; o bien acetaminofeno para disminuir la fiebre). Algunas reacciones transfusionales pasan desapercibidas y por ello no quedan registradas. Se estima que se produce 1 reacción transfusional por cada 1.000 componentes sanguíneos donados, o 1 por cada 400 individuos. Se trata mayoritariamente de complicaciones no infecciosas; se incluyen errores en la transfusión, sobrecarga de volumen, reacciones febriles o alérgicas y lesión pulmonar aguda asociada a transfusión (reacción infrecuente, que cursa con dificultad respiratoria y a veces fiebre alta).
Componentes de la sangre
¿Cuáles son los componentes de la sangre?
En la sangre existen distintos tipos de células suspendidas en un fluido conocido como plasma. El plasma contiene proteínas, como por ejemplo, los factores de la coagulación, y otras sustancias. Cada uno de los componentes de la sangre desempeña una función importante.
La separación de los distintos componentes sanguíneos se consigue evitando en primer lugar que se produzca la coagulación de la sangre, y dejando transcurrir un tiempo hasta que los componentes sólidos de la sangre vayan separándose de la porción líquida; el plasma queda en la fase superior. Se suele acelerar el proceso centrifugando la sangre extraída. Posteriormente, se separa el plasma y se coloca en una bolsa estéril. A partir del plasma se pueden preparar unidades de plaquetas y crioprecipitados de factores antihemofílicos, siempre que se vuelva a centrifugar el plasma para separar ahora las plaquetas. Se puede juntar plasma obtenido de diversos individuos y procesar (fraccionar) el conjunto para obtener proteínas plasmáticas purificadas como albúmina, inmunoglobulinas y concentrados de factores de la coagulación.
Sangre total
La sangre total contiene hematíes o eritrocitos, que son las células que transportan el oxígeno a los tejidos, leucocitos o glóbulos blancos que combaten las infecciones, plaquetas que contribuyen a regular el proceso de la coagulación, y plasma que es la parte líquida o fluida. Antes de la transfusión de sangre se deben realizar pruebas de compatibilidad.
Hematíes
Los hematíes representan en 40% del volumen sanguíneo. Contienen hemoglobina, que es una proteína encargada de fijar oxígeno en los pulmones para transportarlo hacia órganos y tejidos. Los hematíes se obtienen separando el plasma de la sangre total y pueden transfundirse en el caso de una anemia, por ejemplo, a consecuencia de insuficiencia renal, sangrados gastrointestinales o pérdidas de sangre por intervenciones quirúrgicas o traumatismos. Los hematíes del donante deben ser compatibles con el plasma del receptor. Antes de la transfusión de hematíes se deben realizar pruebas de compatibilidad.
Plasma fresco (reciente) congelado
El plasma es la porción fluida de la sangre. Consiste en agua, grasas, azúcar, proteínas y sales. Entre sus principales funciones destacan el transporte por todo el organismo de las células de la sangre y de otras sustancias, como nutrientes, factores de la coagulación, anticuerpos y productos de desecho. Contribuye a mantener la presión sanguínea y el equilibrio electrolítico y ácido-base. En el caso de que no se disponga de concentrados específicos de factores de la coagulación y se necesite controlar un sangrado, se puede transfundir plasma.
El plasma se prepara a partir de sangre total o de una aféresis, y se congela a -18ºC. El plasma del donante tiene que ser compatible con los hematíes del receptor. El plasma representa una fuente de proteínas plasmáticas muy útil para los individuos que son deficitarios, o que no tienen determinadas proteínas plasmáticas. Está indicado su uso en las siguientes situaciones:
- Para reponer múltiples factores de la coagulación preoperatoriamente, o en caso de sangrado.
- En transfusiones masivas, cuando existen deficiencias de la coagulación con significación clínica.
- Cuando se producen sangrados en las personas tratadas con anticoagulantes orales.
- Para transfusiones o sustitución plasmática en los individuos con pocas plaquetas, o con plaquetas disfuncionantes (púrpura trombótica trombocitopénica).
- En las personas con deficiencias selectivas de determinados factores de la coagulación, para las que no se dispone de concentrados específicos de los factores deficitarios.
- Más raramente, en los individuos con deficiencias específicas de determinadas proteínas plasmáticas.
Plasma libre de crioprecipitado
Se prepara a partir del plasma congelado por un proceso rápido de congelación, seguido de una descongelación y centrifugación para eliminar el crioprecipitado y obtener así un plasma deficiente en factor VIII, factor von Willebrand y fibrinógeno. Sin embargo, el plasma sigue contando con otras proteínas plasmáticas. Este preparado tiene que ser compatible con los hematíes del receptor.
Enlaces
Pruebas relacionadas:
Prueba de antiglobulina directa
Cribado de anticuerpos antieritrocitarios (prueba de Coombs indirecta)
Pruebas de histocompatibilidad (HLA)
Estados fisiológicos y enfermedades:
Coagulación intravascular diseminada
En otras webs:
Cruz Roja Española: Donación de sangre
Cruz Roja Española: Preguntas frecuentes
Medline: Determinación del grupo sanguíneo
Medline: Reacción transfusional hemolítica
National Heart, Lung and Blood Institute (NIH): Tratamientos para trastornos sanguíneos











